Руководство по остеоартрозу от проекта «Barbell Medicine»
Авторы: Остин Бараки, Чарли Диксон.
Вам когда-нибудь говорили, что один из ваших суставов поражен артрозом? Может, вы знаете людей, которые рассказывали про свои больные колени или перенесли операцию по замене сустава? Учитывая, насколько часто встречается в мире остеоартроз (ОА), велика вероятность, что ответ хотя бы на один из этих вопросов будет «да».
Если вы сталкивались с этим заболеванием, вероятно, вам хотелось бы узнать, что с ним можно сделать. К сожалению, мифы и неверная информация об остеоартрозе широко распространены и весьма устойчивы. Результатом часто является плохой контроль данного состояния, что приводит к снижению качества жизни по сравнению с тем уровнем, которого можно было бы добиться с помощью более эффективных подходов. В этой статье мы хотим подробно разобрать данную тему, развенчать популярные мифы об ОА и рассказать о некоторых эффективных стратегиях, позволяющих контролировать влияние ОА на вашу жизнь.
Что такое остеоартроз?
Слово «остеоартроз» описывает состояние, которое может включать боль в суставах, ощущение скованности и ограничение диапазона движений. Более 80% всех случаев заболевания приходится на коленные суставы, но могут также страдать тазобедренные, плечевые, суставы кистей рук; в основном ОА развивается у людей среднего и старшего возраста [1,2].
Широко распространено мнение, что ОА возникает вследствие износа суставных хрящей. Предполагается, что в результате кости в суставе трутся друг о друга и именно это является причиной боли. Такое объяснение выглядит особенно убедительным, когда оно сочетается с ощущением тугоподвижности сустава или с так называемой крепитацией — хрустом, треском и щелчками. И оно становится еще убедительнее, когда на рентгеновских снимках врачи показывают пациентам зоны «дегенеративных изменений» сустава. Это поддерживает у людей убеждение, что тяжесть артроза, выявляемая на рентгене, тесно связана с уровнями боли и потери трудоспособности.
К счастью, ситуация сложнее, чем кажется из таких объяснений. Да, при остеоартрозе толщина суставного хряща и правда обычно уменьшается, но это не тот «износ», который наблюдается, скажем, у движущихся деталей автомобиля. На самом деле признаки остеоартроза, видимые на рентгене, с возрастом появляются у очень многих людей, но наличие этих признаков не связано с наличием боли. Поэтому мы избегаем клеить на ОА пугающие медицинские ярлыки наподобие «дегенерации сустава» и вместо этого рассматриваем его как одно из обычных возрастных изменений, наподобие морщин или седых волос.
Слабая взаимосвязь между результатами рентгенографии и имеющимися симптомами отражает тот факт, что боль не является четким признаком повреждения тканей. Боль — это скорее сложное ощущение, на которое может влиять широкий спектр как внутренних, так и внешних по отношению к суставу факторов. Есть люди без отклонений на рентгеновских снимках и с сильной болью; есть люди со значительными отклонениями на рентгеновских снимках, не испытывающие боли; и есть множество промежуточных состояний между ними. Это не значит, что возрастные изменения не могут вносить вклад в развитие боли в суставах — могут, но сами по себе они не определяют ситуацию. Вообще, в настоящее время есть заметная тенденция к отказу от чрезмерно «суставоориентированного» взгляда на остеоартроз: вместо этого ОА рассматривают как состояние организма в целом, на которое влияют различные факторы, в том числе не связанные с суставами.
Так, развитие ОА зависит от целого ряда биологических факторов: это изменения костной ткани, наследственность, суставные травмы, наличие других медицинских проблем, в том числе лишнего веса. Вдобавок боль связана также с некоторыми психологическими, социальными и экологическими факторами, включая плохой сон, сниженное настроение, страх, депрессию, тревожность, стресс, ощущение утраты контроля и ограничения своих возможностей (снижение самоэффективности). Усиливая друг друга, эти факторы приводят к уменьшению физической и вообще любой жизненной активности, обычно из-за страха причинить себе вред. Постепенно это вызывает усиление симптомов и дальнейшую инвалидизацию [3,4,5,6]. Суммарные последствия этих вредных убеждений относительно ОА приведены на рисунке 1.
Переход к целостному организменному подходу вместо концентрации исключительно на повреждении сустава ощутимо улучшает контроль над состоянием пациентов. В отличие от ложной идеи, что единственным возможным методом лечения является устранение повреждения путем замены сустава, смещение акцента с сустава на человека в целом дает больше вариантов вмешательств, позволяющих повысить функциональность и качество жизни [7].
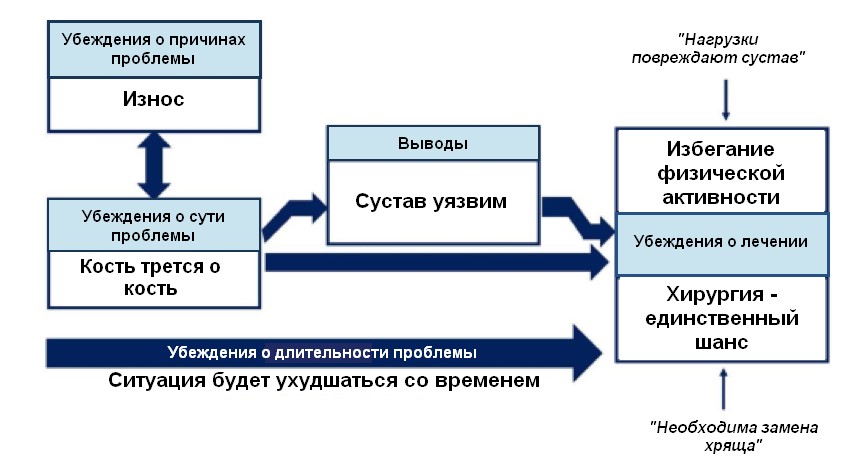 Рис. 1. Убеждения участников исследования с тяжелым остеоартрозом коленного сустава. По Bunzli et al. Misconceptions and the Acceptance of Evidence-based Nonsurgical Interventions for Knee Osteoarthritis. A Qualitative Study. Clin Orthop Relat Res. 2019 Sep;477(9):1975-1983.
Рис. 1. Убеждения участников исследования с тяжелым остеоартрозом коленного сустава. По Bunzli et al. Misconceptions and the Acceptance of Evidence-based Nonsurgical Interventions for Knee Osteoarthritis. A Qualitative Study. Clin Orthop Relat Res. 2019 Sep;477(9):1975-1983.
Распространенные заблуждения
В 2019 году австралийские исследователи опросили пациентов, ожидающих плановой операции по замене коленного сустава. Как выяснилось, все участники опроса считали, что в их колене «кость трется о кость» в результате «износа хряща». Это убеждение заставило их избегать любых действий, вызывающих болезненность, из-за опасения причинить вред суставу [8]. В этом разделе мы рассмотрим убеждения, выявленные в ходе данного исследования, и развенчаем распространенные заблуждения об остеоартрозе коленного сустава.
Важное убеждение: остеоартроз — это когда «кость трется о кость»
Когда пациентов с ОА спрашивали о состоянии их коленного сустава, они отвечали:
- «В нем нет хряща, кость трется о кость»;
-
«Иногда я могу ходить нормально, а на следующий день — р-раз, и кость задевает за кость. Вы можете услышать, какой в суставе скрежет»;
-
«Когда я поворачиваюсь, иногда слышен громкий треск. А потом кость как будто вылетает из своего гнезда — не знаю, так ли это, но трещит очень сильно»;
-
«Мне показали снимки моих коленей. Там реально просто два голых шара, на которых ничего нет».
Факты. В идее «потеря хряща связана с остеоартрозом», безусловно, есть доля правды. Но хотя такие структурные изменения и могут способствовать появлению симптомов ОА, существует еще много других факторов, которые влияют на то, станет ли сустав болезненным.
Думаю, вы удивитесь, узнав, что до 43% людей старше 40 лет имеют на МРТ-снимках характерные для ОА изменения и при этом не имеют болей и других симптомов. Также доказано, что при сохранении имеющихся изменений возможно значительное ослабление боли и улучшение функций сустава. Наконец, около 20% пациентов продолжают испытывать боль в колене даже после полного эндопротезирования коленного сустава. Все это наглядно показывает, что боль — это нечто большее, чем просто изменения или повреждения на уровне тканей. И это хорошая новость. Она означает, что нам не нужно возлагать все надежды на хирургию: у нас есть много параметров, над которыми можно работать, улучшая состояние и функцию сустава [9].
Что касается крепитации, то есть скрежета и треска, с которыми часто сталкиваются люди, то у нас есть отдельная статья на эту тему. В первую очередь пациентов беспокоит предполагаемая причина этих звуков. Они считают, что треск говорит о продолжающемся повреждении сустава из-за того, что «кость трется о кость». Однако, как и в случае с результатами рентгена, крепитация чрезвычайно распространена среди людей с нормальной функцией суставов и отсутствием боли. Возникающие при движении звуки кажутся пугающими, но они не говорят о повреждении сустава. Наоборот, наши суставы нуждаются в движении и физических нагрузках, чтобы быть здоровыми.
Важное убеждение: ОА возникает из-за чрезмерной нагрузки на колено
Когда пациентов спрашивали о том, что вызвало у них остеоартроз, они отвечали:
-
«В юности я много работал в саду и занимался танцами, возможно, это поспособствовало появлению проблемы»;
-
«Слушайте, это же износ… Я тяжело работал, так что это было ожидаемо»;
-
«Набор веса не идет на пользу коленям. Потому что лишний вес приходится повсюду таскать с собой».
Факты. Если рассматривать тело как автомобиль, как машину, состоящую из механических частей, то идея «износа» кажется разумной. Это заставляет людей делать вывод, что стресс от повторяющихся сгибаний-разгибаний, от нагрузки, от использования суставов, с течением времени вызывает их разрушение, вплоть до необходимости замены. Однако допущение, что части нашего тела подобны элементам машины, является некорректным.
Важно осознавать различия между живыми созданиями, которые легко приспосабливаются к самым разным раздражителям, и созданиями неживыми, которые такой способности не имеют. Если бы автомобили обладали способностью к адаптации, их шины, колеса, оси и двигатели со временем стали бы больше и прочнее. Естественно, этого не происходит, и именно поэтому аналогии с машинами плохо подходят для понимания людей. Так что нужно не беспокоиться насчет «износа», а осознать, что наше тело действительно может восстанавливаться и приспосабливаться к стимулам, которые возникают при движении суставов.
Это не значит, что нагрузка вообще не имеет отношения к суставным болям. Например, известно, что травмы коленного сустава (скажем, разрывы передней крестообразной связки) увеличивают риск развития остеоартроза в более позднем возрасте [10]. Однако похоже, что обычная, нетравмирующая нагрузка не вызывает значительного повышения риска боли, связанной с ОА, и не наносит вреда суставному хрящу [11a]. Кстати, когда в одном исследовании с использованием МРТ сравнили колени спортсменов-тяжелоатлетов и обычных здоровых людей, то обнаружилось, что у тяжелоатлетов коленный хрящ на самом деле значительно толще, и чем в более раннем возрасте они начали тренировки, тем сильнее выражена эта разница [11b]. Такой результат может показаться неожиданным, но он идеально вписывается в концепцию человека как адаптирующегося организма, а не машины.
Обычные нагрузки — и упражнения с отягощениями, и аэробные нагрузки, такие как бег, — не вызывают артроза. Наоборот: постепенно увеличивающиеся силовые нагрузки могут увеличить мышечную силу, снизить интенсивность боли, повысить функциональность и самоэффективность даже у пациентов с прогрессирующим артрозом [12-16]. Бег — при условии, что пациент самостоятельно выбирает комфортный для себя режим тренировок — тоже приводит к уменьшению боли в колене и тоже не вызывает повреждения сустава [17].
При остеоартрозе коленного сустава нужно оставаться физически активным, чтобы оставаться здоровым и ни от кого не зависящим. Это особенно важно, если учесть дополнительный риск хронических заболеваний, возникающих при малоподвижным образе жизни [18]. Главная идея состоит в следующем: не следует беспокоиться об «износе сустава», а наоборот, следует осознать, что в данном случае бездействие опаснее деятельности, потому как к деятельности мы можем адаптироваться. Поэтому нужно активно включаться в жизнь, поддерживать физическую активность и нагружать суставы, чтобы увеличить их функциональность, а не избегать нагрузок из-за неуместного страха повреждений.
Важное убеждение: при ОА состояние неизбежно ухудшается
Когда пациентов спрашивали, как, по их мнению, изменятся со временем их симптомы, они отвечали:
-
«Если я буду продолжать в том же духе, как сейчас, будет хуже. Колено просто будет стираться все больше и больше»;
-
«Врач показал мне на рентгеновском снимке, что с левой стороны просто ничего нет, голые кости. Он сказал, что лучше не станет, на самом деле будет только хуже»;
-
«Срок службы сустава уже истек, поэтому его нужно заменить».
Факты. Распространенное заблуждение об остеоартрозе коленного сустава заключается в том, что прогрессирующая деградация сустава неизбежна и в конечном итоге это потребует замены сустава. Однако скорость прогрессирования ОА у разных людей сильно варьируется. Усиления симптомов или изменений в суставе часто не происходит в течение целого ряда лет [19,20,21a].
Известно, что у пациентов с ОА один из самых распространенных факторов риска ухудшения функций сустава — отсутствие регулярной физической активности [21b]. Это дает нам хорошую цель для вмешательств, направленных на замедление прогрессирования болезни или на уменьшение боли и улучшение функции сустава, даже в случае пациентов с прогрессирующим ОА. Например, есть исследования людей с ОА средней и тяжелой степени, которым была показана операция по замене коленного сустава. Простая программа упражнений привела к тому, что в одном исследовании через 1 год от операции отказались 75% пациентов, в другом через 2 года отказались 68% [22,23]. Но проблема в том, что даже когда люди с прогрессирующим ОА регулярно выполняют физические упражнения и видят значительное улучшение ситуации с болью и функциональностью, их мысли все равно часто заняты болью и повреждением колена, и они сохраняют уверенность в том, что им неизбежно потребуется замена сустава [24]. Такие убеждения могут создавать значительные проблемы в процессе лечения. Чтобы изменить настрой пациентов, нужны информирование, обучение, внимание и поддержка со стороны врача.
Все сказанное не значит, что эндопротезирование суставов никогда не бывает необходимым или полезным. На самом деле при правильном отборе кандидатов операция, как правило, дает хороший результат. Но суть нашего подхода состоит в том, что прежде чем рассматривать необходимость хирургического вмешательства, пациенты должны получить основанную на научных данных высококачественную нехирургическую помощь, которая включает адекватно дозированную физическую нагрузку. При оказании такой помощи у значительной части пациентов наблюдается ощутимое улучшение, что позволяет им отложить операцию или вообще отказаться от нее и при этом не испытывать боли. Если при нехирургическом лечении состояние человека с прогрессирующим ОА не улучшается, тогда нужно решить, является ли он хорошим кандидатом на операцию, причем пациент должен участвовать в обсуждении и принятии решения [25]. Наконец, даже когда хирургическое вмешательство является хорошим выбором, предварительное выполнение программы упражнений помогает пациентам вернуться к обычной жизни за меньшее время, с меньшей болью и с меньшим риском инвалидизации [26].
Стратегии контроля остеоартроза
Рекомендации первой линии по контролю остеоартроза, основанные на различных официальных руководствах по клинической практике, включают программы самоконтроля, физические упражнения и вовлечение в физическую активность в соответствии с национальными рекомендациями (или постепенное продвижение к рекомендованному уровню активности) [27,28,29].
К сожалению, у разных поставщиков медицинских услуг клиническая практика значительно различается в плане обучения пациентов с учетом научных данных и соблюдения вышеупомянутых принципов контроля [30,31,32,33,34]. Часто имеет место некорректное обучение, основанное на устаревших идеях, чрезмерно сфокусированных на изменении структуры тканей и повреждениях, что нередко приводит к усилению страха перед движением и физической активностью. Также есть тенденция с целью контроля ОА делать упор на использование лекарств, в том числе:
-
пероральный прием парацетамола;
-
пероральный прием нестероидных противовоспалительных препаратов (НПВП), таких как напроксен или ибупрофен;
-
пероральный прием опиоидных препаратов — например, гидрокодона, оксикодона, трамадола и пр.;
-
местную терапию — например, геля с диклофенаком, кремы с капсаицином;
-
инъекционную терапию — например, инъекции кортикостероидов, включая триамцинолон; анестетиков, включая лидокаин; гиалуроновой кислоты; обогащенной тромбоцитами плазмы;
-
использование БАДов — например, глюкозамина, хондроитина и т. д.
Существует значительное количество доказательств, что многие из этих широко используемых методов лечения дают временный незначительный эффект или вообще не отличаются от плацебо [35]. Они могут играть определенную роль в плане кратковременного облегчения боли, но не следует отдавать им приоритет перед общепризнанными методами первой линии, такими как программы самоконтроля, адекватно подобранная программа тренировок и общая физическая активность.
Точно так же и многие реабилитационные клиники вместо прогрессивно усложняющихся программ упражнений и самоконтроля предлагают ряд пассивных вмешательств, не требующих участия пациента, таких как массаж, иглоукалывание, ультразвук, чрескожная электрическая нейростимуляция и т. д. Они также неэффективны и не заменяют адекватную дозу физических упражнений.
Поскольку остеоартроз сейчас рассматривается как «общеорганизменное» состояние, важно также учитывать другие связанные со здоровьем моменты, которые могут способствовать появлению симптомов (нашу статью об общем состоянии здоровья можно почитать здесь). К ним относятся депрессия, беспокойство, тревожность, стресс, при которых может помочь работа со специалистом в области психического здоровья. Появлению симптомов ОА могут способствовать и различные соматические проблемы, в том числе ожирение; добиться устойчивой потери веса поможет работа с командой, включающей врачей, диетологов и коучей в области здоровья [36]. Наконец, для здоровья критически важен сон. Полноценный сон может облегчать восприятие человеком боли, способствовать восстановлению после физических нагрузок и выполнять ряд других важных функций. Мероприятия по улучшению качества сна, а также оценка и лечение различных нарушений сна, таких как обструктивное апноэ сна или бессонница, являются важным элементом лечения состояний, сопровождающихся болью.
Физическая активность и тренировки
Когда дело доходит до физической активности и тренировок, многие пациенты не могут разобраться, какие упражнения они должны или, наоборот, не должны выполнять. Например, многих беспокоят движения наподобие приседаний, при которых сгибаются и нагружаются колени и тазобедренные суставы. Но, как оказалось, выполнение конкретных упражнений, похоже, менее значимо, чем просто регулярная физическая активность. Точно так же нет каких-то конкретных движений, которые однозначно являются вредными, которых следует избегать или выполнять только строго определенным образом. Нет правильных или неправильных способов двигаться, и нам хочется, чтобы все люди с ОА набирались сил, умений и уверенности, позволяющих им двигаться самыми разнообразными способами.
Например, пациентам, которые не привыкли к физическим нагрузкам, мы часто предлагаем начать выполнять «приседания» на стул, чтобы укрепить бедра и колени, которые являются ключом к способности самостоятельно двигаться. Затем упражнение можно усложнить, встав на возвышение перед стулом (это увеличит амплитуду приседа) и/или удерживая перед собой утяжелитель. А в конце концов можно перейти к обычным приседаниям без стула.
Вместо того, чтобы беспокоиться о «неправильных движениях» и «износе суставов», нужно осознать, что человек может адаптироваться к огромному количеству разнообразных раздражителей. Стимулы, создаваемые физическими упражнениями, действительно приводят к тому, что наши суставы адаптируются и становятся сильнее. Но для этого требуется соответствующая доза стимулов — не слишком большая и не слишком маленькая. С точки зрения минимизации болевых симптомов ключевой подход к адекватной физической активности — это «начинать с малого и продвигаться медленно», используя движения, которые обеспечивают приемлемое воздействие на пораженную область. Если есть определенные движения, которых человек ранее избегал, мы обычно стремимся постепенно устранить его страхи с помощью нашей программы упражнений.
По целому ряду причин симптомы ОА периодически то ослабевают, то усиливаются, вплоть до вспышек боли. При физической активности человек вполне может столкнуться с некоторым усилением симптомов, особенно в первое время. Но, как мы уже говорили, важно помнить, что боль не равнозначна повреждению тканей. Поэтому если во время или после тренировки симптомы остаются терпимыми и не достигают изнуряющего уровня, значит, все в порядке и можно продолжать (рис. 2). С другой стороны, если симптомы действительно резко усиливаются, вероятно, нужно изменить дозировку или вид активности. Например, снизить интенсивность или объем нагрузки до более переносимого уровня и постепенно прогрессировать с этого уровня.
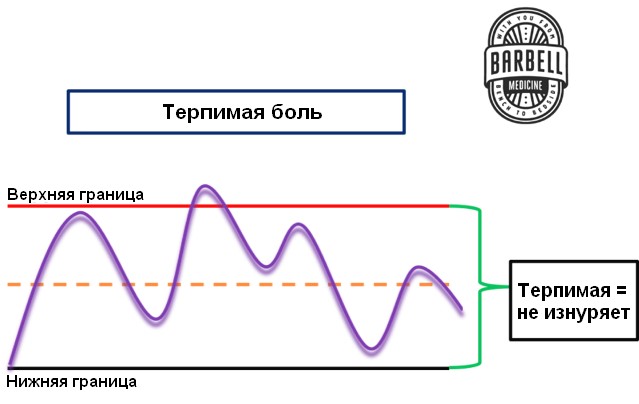
Рис. 2: Колебания интенсивности симптомов с течением времени
Периодическое обострение симптомов могут вызывать разные факторы, например, стрессы, плохой сон, тревожность, непривычные виды активности и многое другое. Во время работы над этими факторами может потребоваться временно скорректировать дозировку нагрузки. Это подчеркивает, насколько важно не фокусироваться на одном суставе, а относиться к остеоартрозу как к проблеме организма в целом.
Использование такого подхода к тренировкам без выхода за терпимый уровень боли укрепляет уверенность в своих силах и позволяет взять свою ситуацию под контроль (повысить самоэффективность). В долгосрочной перспективе это, как правило, дает лучший результат, чем полная зависимость от системы здравоохранения и надежда, что врачи «исправят» сустав за вас, что на самом деле невозможно [37,38]. Если вы не знаете, с чего начать, то в интернете есть множество ресурсов (например, вот этот), помогающих разработать собственную программу тренировок. Для тех, кто заинтересован в более конкретных инструкциях, мы предлагаем схемы реабилитации, основанные на упражнениях для колен и спины, а для тех, кто страдает от болей — коучинг и индивидуальные консультации по вопросам реабилитации и борьбы с болью.
P.S. Благодарим доктора Майкла Рэя и доктора Майкла Амато за помощь в редактировании этой статьи.
Оригинал: https://www.barbellmedicine.com/blog/the-barbell-medicine-guide-to-osteoarthritis/














